發(fā)布時(shí)間:2021-05-25所屬分類:醫(yī)學(xué)論文瀏覽:1次
摘 要: 【摘要】目的評估門靜脈(portalvein,PV)/腸系膜上靜脈(superiormesentericvein,SMV)病理學(xué)受侵在胰腺癌行胰十二指腸切除術(shù)(pancreaticoduodenectomy,PD)中的意義以及在無PV/SMV病理學(xué)侵犯的胰腺癌患者常規(guī)行PD聯(lián)合PV/SMV切除的臨床價(jià)值。方法收集2013年1
【摘要】目的評估門靜脈(portalvein,PV)/腸系膜上靜脈(superiormesentericvein,SMV)病理學(xué)受侵在胰腺癌行胰十二指腸切除術(shù)(pancreaticoduodenectomy,PD)中的意義以及在無PV/SMV病理學(xué)侵犯的胰腺癌患者常規(guī)行PD聯(lián)合PV/SMV切除的臨床價(jià)值。方法收集2013年1月1日至2017年12月31日期間在筆者所在的兩家醫(yī)院收治的183例行PD的胰腺癌患者,81例為PD聯(lián)合PV/SMV切除,其中42例(51.9%)PV/SMV有病理學(xué)侵犯(PD+P/S+組),39例(48.1%)無病理學(xué)侵犯(PD+P/S-組);102例為未行PV/SMV切除的標(biāo)準(zhǔn)PD(PD組)。應(yīng)用多因素分析來確定影響生存的預(yù)后因素,Kaplan-Meier方法估算患者的生存期。結(jié)果PD+P/S+組、PD+P/S−組和PD組患者的性別、年齡、術(shù)前CA19-9水平、手術(shù)類型、切緣狀態(tài)、腫瘤分化程度、腫瘤大小、腫瘤TNM分期、神經(jīng)浸潤、淋巴結(jié)狀態(tài)、陽性淋巴結(jié)比率、失血量以及輔助化療的使用差異均無統(tǒng)計(jì)學(xué)意義(P>0.05),PD聯(lián)合PV/SMV切除組與PD組之間的并發(fā)癥發(fā)生率、病死率和再手術(shù)率差異均無統(tǒng)計(jì)學(xué)意義(P>0.05),單因素分析顯示,PD+P/S+組、PD+P/S-組和PD組之間的總生存期(overallsurvival,OS)差異有統(tǒng)計(jì)學(xué)意義(P<0.001),中位生存期分別為10個(gè)月、19個(gè)月和20個(gè)月。多因素生存分析結(jié)果顯示,PV/SMV腫瘤浸潤深度、輔助化療的使用和腫瘤分化程度是獨(dú)立的預(yù)后因素。結(jié)論無論是否切除PV/SMV,有PV/SMV病理學(xué)侵犯患者的OS明顯較無PV/SMV侵犯者差,血管內(nèi)膜受腫瘤侵犯可能是真正影響胰腺癌患者OS的原因。PV/SMV無病理學(xué)侵犯行PD聯(lián)合PV/SMV切除者與僅行PD者的OS無差異,患者是否可以從常規(guī)PV/SMV切除中受益還存在爭議。
【關(guān)鍵詞】胰腺癌;胰十二指腸切除術(shù);門靜脈;腸系膜上靜脈;輔助化療
對于胰腺癌,手術(shù)切除仍然是治愈的唯一機(jī)會(huì),達(dá)到R0切除對于長期生存至關(guān)重要。胰腺癌常常侵襲門靜脈(PV)和腸系膜上靜脈(SMV),在有PV/SMV侵犯的患者中,為了實(shí)現(xiàn)R0切除,胰十二指腸切除術(shù)(PD)聯(lián)合PV/SMV切除是必要的[1-2]。許多研究[1,3-7]表明,與常規(guī)PD相比,聯(lián)合PV/SMV切除的PD是安全的,并可以獲得長期生存。然而,另外一些研究[8-12]則顯示,PV/SMV切除有更高的術(shù)后死亡率,更高的非根治性手術(shù)率和更差的生存期。這些報(bào)道顯示出了矛盾的結(jié)果。造成這種情況的原因可能是許多研究者主要關(guān)注PV/SMV的“切除”,而沒有關(guān)注PV/SMV的“侵犯”[13]。這些報(bào)道沒有區(qū)分PV/SMV真正有腫瘤浸潤和無腫瘤浸潤之間的差異,盡管一些報(bào)道顯示這兩者之間無生存差異[14-17]。但另一些研究[18-25]表明,靜脈真正有腫瘤浸潤是與更差生存率相關(guān)的預(yù)后因素。有一項(xiàng)研究[26]顯示,PD聯(lián)合PV/SMV切除術(shù)后有病理學(xué)PV/SMV侵犯的患者的總生存期(overallsurvival,OS)明顯短于行標(biāo)準(zhǔn)無血管切除PD患者的OS,而術(shù)后無病理學(xué)PV/SMV侵犯患者的OS與后者無差異。但另一項(xiàng)研究[27]則報(bào)道,接受PV/SMV切除的術(shù)后確定血管與腫瘤為粘連而無真正腫瘤病理學(xué)浸潤的患者比未接受PV/SMV切除的標(biāo)準(zhǔn)PD患者的生存率更高,因此提倡對于胰腺癌行PD應(yīng)常規(guī)切除PV。PD聯(lián)合PV/SMV切除中血管有無病理學(xué)侵犯的患者之間的生存率差異尚存在爭議,且對于血管無腫瘤侵犯的患者,常規(guī)切除PV/SMV的實(shí)用性尚不清楚。本研究旨在明確PV/SMV腫瘤病理學(xué)侵犯在胰腺癌行PD中的意義及常規(guī)行PV/SMV切除的臨床價(jià)值。
1資料與方法
1.1研究對象及其資料收集
回顧性分析了2013年1月1日至2017年12月31日期間在四川大學(xué)華西醫(yī)院胰腺外科及德陽市人民醫(yī)院普外科接受PD的183例胰腺癌患者的資料,其中81例接受了PV/SMV切除術(shù),102例未行PV/SMV切除術(shù)。納入標(biāo)準(zhǔn):①術(shù)前影像學(xué)檢查為可能切除胰腺癌;②術(shù)前影像學(xué)檢查提示可行聯(lián)合靜脈切除重建的胰腺癌;③年齡為18~80歲;④術(shù)前綜合評估無遠(yuǎn)處轉(zhuǎn)移胰腺癌;⑤術(shù)前評估無手術(shù)禁忌證;⑥術(shù)中評估無腹腔干和(或)腸系膜上動(dòng)脈侵犯;⑦病理結(jié)果確診為胰腺腺癌;⑧手術(shù)方式包括PD、保留幽門的胰十二指腸切除術(shù)(PPPD)和全胰切除術(shù)(TP)。排除標(biāo)準(zhǔn):①患有轉(zhuǎn)移性腫瘤或膽管癌、壺腹部腫瘤、導(dǎo)管內(nèi)乳頭狀黏液性腫瘤和神經(jīng)內(nèi)分泌腫瘤;②有腸系膜上動(dòng)脈或腹腔干侵犯者;③宏觀非根治性切除(R2切除)。根據(jù)手術(shù)標(biāo)本的石蠟病理報(bào)告,將納入研究的81例行PV/SMV切除患者分為2個(gè)亞組,即42例有PV/SMV侵犯(PD+P/S+組),39例無PV/SMV侵犯(PD+P/S-組);將所有接受標(biāo)準(zhǔn)PD且未行任何類型靜脈切除或重建者歸為PD組。所有患者的數(shù)據(jù)資料包括年齡、性別、腫瘤分期(第7屆AJCC的TNM分類[28])、腫瘤大小(記錄腫瘤最大直徑)、腫瘤分化程度、陽性淋巴結(jié)數(shù)、陽性淋巴結(jié)率、神經(jīng)侵犯和術(shù)前血清CA19-9水平全被收集記錄到數(shù)據(jù)庫中,同時(shí)還記錄了并發(fā)癥發(fā)生率、死亡率(術(shù)后30d或出院前)、住院時(shí)間(lengthofhospitalstay,LHS)和生存期。
1.2方法
1.2.1手術(shù) 同醫(yī)院內(nèi)手術(shù)均由同一外科小組完成,所有患者均接受標(biāo)準(zhǔn)的淋巴結(jié)清掃術(shù),包括肝十二指腸韌帶、肝總動(dòng)脈、腹腔干、腸系膜上動(dòng)脈和主動(dòng)脈旁淋巴結(jié)。PV/SMV是否受侵由術(shù)前影像學(xué)判斷。如果術(shù)中無法將腫瘤與PV或SMV分離,則需切除PV或SMV。血管切除分為靜脈部分切除且行原位吻合(ISGPS1型或2型[29]),靜脈段切除并行端端吻合(ISGPS3型[29]),或靜脈段切除后移植物重建血管(ISGPS類型4[29])。術(shù)中進(jìn)行規(guī)范的肝素化處理。當(dāng)PV/SMV切除后,常規(guī)用縫合線標(biāo)記靜脈,以幫助病理醫(yī)生準(zhǔn)確地分辨侵犯的靜脈。
1.2.2病理學(xué)檢查 由兩名經(jīng)驗(yàn)豐富的病理科醫(yī)師對所有切除標(biāo)本進(jìn)行審查。進(jìn)行PV/SMV切除術(shù)時(shí),將嵌入到腫瘤及其切除切緣中的PV/SMV由外科醫(yī)生標(biāo)記,從而可以對胰腺腫瘤與靜脈之間的完整接觸表面以及橫切切緣進(jìn)行詳細(xì)的病理學(xué)檢查。病理學(xué)數(shù)據(jù)包括腫瘤大小、pTNM分期(根據(jù)第7版AJCC/UICC分期系統(tǒng)[28])、腫瘤分化程度、淋巴轉(zhuǎn)移和神經(jīng)侵犯以及切緣情況。切除標(biāo)本的組織學(xué)評估基于皇家病理學(xué)家學(xué)院于2010年發(fā)布的標(biāo)準(zhǔn)和最低數(shù)值,R0定義為距離切緣1mm范圍內(nèi)無腫瘤細(xì)胞殘留[30-31]。PV/SMV的腫瘤浸潤深度分為表面浸潤(浸潤到外膜或中膜)和深度浸潤(浸潤到內(nèi)膜)。
1.2.3輔助化療139例患者在術(shù)后接受了GS方案化療。化療方案為第1天用吉西他濱700mg/m2組成,連續(xù)7天口服S-150mg/m2;此周期每14天重復(fù)1次[32-33]。沒有患者接受放射治療和新輔助化療。
1.3隨訪
采用門診和電話方式進(jìn)行隨訪,了解患者術(shù)后生存情況。隨訪截止日期為2018年6月1日。
1.4統(tǒng)計(jì)學(xué)方法
x±s采用統(tǒng)計(jì)分析軟件GraphPadPrism7.0和SPSS25.0對數(shù)據(jù)進(jìn)行分析處理。計(jì)量資料符合正態(tài)分布,以均數(shù)±標(biāo)準(zhǔn)差()表示,多組間對比采用方差分析(One-WayANOVA)、進(jìn)一步兩兩分析采用SNK-q檢驗(yàn)或成組t檢驗(yàn);計(jì)數(shù)資料用例(%)表示,組間對比采用成組χ2檢驗(yàn)或Fisher確切概率法;生存分析采用Kaplan-Meier法,使用log-rank檢驗(yàn)分析生存率差異。多因素分析采用Cox比例風(fēng)險(xiǎn)回歸模型。檢驗(yàn)水準(zhǔn)α=0.05。
2結(jié)果
2.1納入研究患者的臨床資料
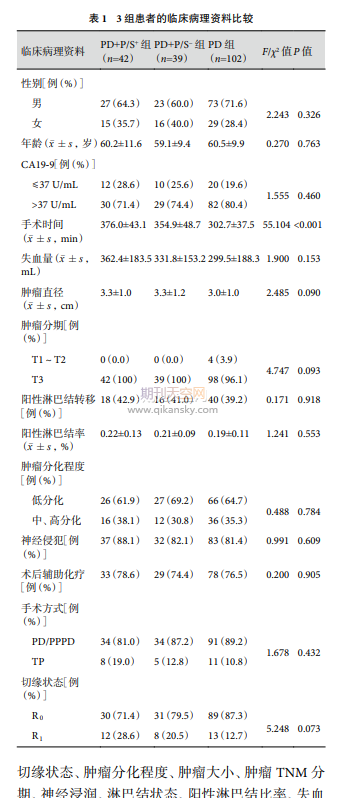
納入研究的183例胰腺癌患者,81例行PD+PV/SMV切除,其中PD+P/S+組42例,PD+P/S−組39例;另102例僅行標(biāo)準(zhǔn)PD手術(shù)(PD組)。男123例,女60例;中位年齡為60歲(30~79歲);總R0切除率為82.0%(150/183)。3組患者的臨床病理資料見表1。由表1可見,3組患者的性別、年齡、術(shù)前CA19-9水平、手術(shù)類型、切緣狀態(tài)、腫瘤分化程度、腫瘤大小、腫瘤TNM分期、神經(jīng)浸潤、淋巴結(jié)狀態(tài)、陽性淋巴結(jié)比率、失血量以及輔助化療的使用差異均無統(tǒng)計(jì)學(xué)意義(P>0.05),但是由于PV/SMV的切除和靜脈重建,手術(shù)時(shí)間延長(P<0.001)。
2.2患者術(shù)后恢復(fù)情況比較
結(jié)果見表2。由表2可見,PD聯(lián)合PV/SMV切除組與PD組之間的并發(fā)癥發(fā)生率、病死率和再手術(shù)率差異均無統(tǒng)計(jì)學(xué)意義(P>0.05),但住院時(shí)間較長(P=0.002)。胰瘺仍是最常見和最嚴(yán)重的并發(fā)癥,PD聯(lián)合PV/SMV切除組術(shù)后有2例發(fā)生了門靜脈血栓;共有6例在院死亡者。
2.3生存分析
183例患者均獲得隨訪,隨訪截至2018年6月1日,隨訪時(shí)間為1~50個(gè)月,中位隨訪時(shí)間18個(gè)月;患者術(shù)后累積總體1年、2年和3年生存率分別為63.9%、34.9%和20.8%;生存期1~50個(gè)月、中位生存期為18個(gè)月。PD+P/S+組、PD+P/S-組和PD組之間的OS差異有統(tǒng)計(jì)學(xué)意義(P<0.001),見圖1;其3年累積生存率分別為7%、21%和27%,中位生存期分別為10個(gè)月,19個(gè)月和20個(gè)月。結(jié)果提示:無論是否接受PV/SMV切除,有病理學(xué)PV/SMV侵犯患者的OS均短于沒有病理學(xué)PV/SMV侵犯的患者。
2.4影響患者預(yù)后因素的單因素和多因素分析結(jié)果
本研究進(jìn)一步對影響患者預(yù)后的因素進(jìn)行了單因素和多因素分析,以確定PV/SMV切除和病理學(xué)PV/SMV侵犯對患者預(yù)后的影響。單因素分析結(jié)果顯示:PV/SMV切除(P=0.002)、使用輔助化療(P=0.001)、腫瘤分化程度(P=0.03)、病理學(xué)PV/SMV侵犯(P<0.001)、PV/SMV浸潤深度(P<0.001)和切緣狀況(P<0.001)均與OS相關(guān)(表3)。將這些因素進(jìn)一步通過Cox比例風(fēng)險(xiǎn)模型進(jìn)入多變量分析,其結(jié)果表明,實(shí)施輔助化療[OR=0.252,95%CI(0.145,0.438),P<0.001)]和中高腫瘤分化程度[OR=0.518,95%CI(0.350,0.767),P=0.001)]患者的生存時(shí)間較長,而PV/SMV浸潤深度達(dá)內(nèi)膜者[OR=4.299,95%CI(2.136,8.656),P<0.001)]是影響OS的不良因素(表3)。
相關(guān)知識推薦:臨床醫(yī)學(xué)期刊有哪些容易發(fā)表論文
3討論
以前認(rèn)為PV/SMV的侵襲是胰十二指腸切除術(shù)的禁忌證。隨著外科技術(shù)的發(fā)展和圍手術(shù)期臨床護(hù)理的發(fā)展,在大的醫(yī)學(xué)中心,PD聯(lián)合PV/SMV切除的比例逐漸增加。當(dāng)PV/SMV被腫瘤侵犯時(shí),為了保證手術(shù)切緣陰性,在PD時(shí)必須聯(lián)合PV/SMV切除[34]。盡管具有高質(zhì)量的術(shù)前影像學(xué)檢查和術(shù)中超聲檢查,但也很難將炎性粘連與真正的腫瘤侵犯區(qū)分開來。如果可以整塊切除腫瘤并且可以重建PV/SMV,則選擇聯(lián)合PV/SMV切除。在本研究中,在接受PV/SMV切除的患者中有51.9%為真正的病理學(xué)PV/SMV侵犯,這與以往報(bào)道中病理學(xué)PV/SMV侵犯的比例一致[18-26]。本研究結(jié)果表明,無論是否接受PV/SMV切除,病理學(xué)PV/SMV侵犯患者的OS均較短,與既往的報(bào)道相似,表明靜脈腫瘤浸潤是不良預(yù)后的指標(biāo)[18-26]。多因素分析還表明,有無病理學(xué)PV/SMV侵犯與患者的OS無關(guān),但腫瘤浸潤到血管內(nèi)膜是OS的不良預(yù)后因素,這可能是影響OS的真正因素。本研究結(jié)果亦顯示,聯(lián)合血管的整塊切除是被廣泛接受技術(shù)上安全可行的手術(shù),不會(huì)增加圍手術(shù)期并發(fā)癥和病死率,這表明不是手術(shù)可切除性的問題,而是腫瘤局部的進(jìn)展?fàn)顟B(tài)可能會(huì)影響預(yù)后,即使在R0切除后也是如此。這一局限性結(jié)果的一種解釋可能是一旦腫瘤細(xì)胞侵入PV/SMV,腫瘤細(xì)胞就會(huì)沿門靜脈擴(kuò)散,因此PV循環(huán)中胰腺導(dǎo)管腺癌細(xì)胞的存在與肝轉(zhuǎn)移的更高發(fā)生率密切相關(guān)[35]。有研究[25]顯示,真正有PV/SMV腫瘤侵犯的患者遠(yuǎn)處轉(zhuǎn)移的發(fā)生率顯著增高,更容易發(fā)生異時(shí)肝轉(zhuǎn)移。本研究結(jié)果還顯示,沒有病理學(xué)PV/SMV侵犯的PV/SMV切除患者的OS與未接受PV/SM切除的患者相似,該結(jié)果與既往的研究[27]不同:對病理學(xué)無腫瘤侵犯PV行切除患者的生存期比未切除者的更長。有作者[36]認(rèn)為,在病理學(xué)無腫瘤殘留的胰腺切緣中發(fā)現(xiàn)了一些分子標(biāo)志物如K-ras沉默標(biāo)志物,這些因子突變的存在與不良OS相關(guān)。此外,胰腺癌R0切除術(shù)后大多數(shù)局部腫瘤復(fù)發(fā)仍是在保留的PV/SMV軸周圍[37-38],以上這些因素可能是認(rèn)為常規(guī)切除PV可使患者獲益的原因。但是,既往的研究[27]是一項(xiàng)回顧性隊(duì)列研究,病例數(shù)少,每組中的所有患者均來自同一機(jī)構(gòu),因此結(jié)論頗具爭議。綜上,筆者并不推薦在可切除的胰腺癌患者中常規(guī)切除門靜脈。
本研究結(jié)果顯示:與單純手術(shù)切除相比,聯(lián)合吉西他濱為基礎(chǔ)的輔助化療可改善根治性切除胰腺癌患者的OS,中位生存期為19個(gè)月比8個(gè)月。且輔助化療是接受PD治療患者的獨(dú)立預(yù)后因素。這與以前的研究結(jié)果[32-33,39]相似:手術(shù)切除后吉西他濱輔助化療有益于改善胰腺癌患者的總生存期。目前胰腺癌的輔助化療方案推薦以吉西他濱或氟尿嘧啶類藥物包括卡培他濱、替吉奧及氟脲嘧啶(5-fluorouracil,5-Fu)/甲酰四氫葉酸鈣(calciumleucovorin,LV)為主的聯(lián)合化療,對于切緣陰性(R0)的術(shù)后患者,推薦以5-Fu或口服替吉奧為基礎(chǔ)的輔助化療方案;對于切緣陽性(R1)的患者,建議以GEM為基礎(chǔ)的輔助化療方案[40]。目前國內(nèi)的術(shù)后輔助化療包括新輔助化療常用的是FOLFIRINOX(奧沙利鉑+伊立替+亞葉酸鈣+5-氟尿嘧啶)、吉西他濱+白蛋白結(jié)合型紫杉醇(AG方案)和吉西他濱+替吉奧(GS)3種方案[41]。國內(nèi)患者對GS方案的耐受性更高,因?yàn)樗亩靖弊饔幂^小,給藥方便,同時(shí)還是患者不能耐受FOLFIRINOX及AG方案強(qiáng)毒性時(shí)的一種替代方案,因此在國內(nèi)多數(shù)大型醫(yī)學(xué)中心GS方案均作為首選化療方案[41]。
該研究的局限性是其為回顧性研究且病例數(shù)較少。然而,出于倫理學(xué)原因,對于無證據(jù)證實(shí)術(shù)前PV/SMV受侵犯患者不太可能進(jìn)行前瞻性隨機(jī)對照研究。在大型醫(yī)療中心進(jìn)行的更多前瞻性隊(duì)列研究可能有助于解決此問題。
4結(jié)論
無論是否切除PV/SMV,有病理學(xué)PV/SMV侵犯患者的OS短于無病理學(xué)PV/SMV侵犯者,其原因可能是腫瘤浸潤了門靜脈的內(nèi)膜引起腫瘤細(xì)胞血行擴(kuò)散和遠(yuǎn)處轉(zhuǎn)移,從而影響了胰腺癌患者的OS,在這種情況下,手術(shù)的作用可能很小,即使聯(lián)合PV/SMV切除實(shí)現(xiàn)了R0切除。但是,目前仍積極推薦聯(lián)合PV/SMV切除,因?yàn)樾g(shù)前和術(shù)中很難有明確的腫瘤浸潤深度依據(jù)。而且在本研究中,無病理學(xué)PV/SMV侵犯的聯(lián)合PV/SMV切除患者的OS與未行PV/SM切除的標(biāo)準(zhǔn)PD患者的OS無差異,胰腺癌患者能否從常規(guī)PV/SMV切除中獲益尚有爭議。此外,基于吉西他濱的輔助化療可改善接受PD的胰腺癌患者的生存率。——論文作者:任浩源1,麥剛1,柯能文2,劉續(xù)寶2